最近職場ではスタッフ不足が慢性化していることも影響しているのか、似たような事故報告が続いています。
医療安全委員経験がないため、今一度安全管理の知識を深めたいと思っていたところ、スタッフが『医療安全のヒューマンエラー対策ブック』を貸してくれました。
この記事ではヒューマンエラーについて、本の内容をまとめながら、職場での実践に結びつけるべく、実際のヒューマンエラーについて解説していきたいと思います。
なお、本記事は筆者個人の見解・調査に基づいた内容です。
内容の正確性を保証するものではなく、紹介する製品の購入・使用は必ずご自身の判断と責任で行ってください。
また、記事中の製品リンクにはアフィリエイトを含む場合があります(PR)。
医療安全とヒューマンエラー
私たちが「安全」と呼んでいるものは、実際には非常にリスクの低い状態に過ぎません。
なぜならヒューマンエラーをゼロにすることはできないからです。
医療現場では、エラーが起こる前のリスクに対策を講じる「ヒヤリハット報告」、エラーが発生した後に原因を分析し対策を取る「事故報告書」などのシステムが普及していますが、これだけでは十分ではありません。
エラーを減らすためには、エラーが起こるメカニズムを理解し、どのようなエラーが発生したのかを明らかにする必要があります。
ヒューマンエラーの定義
こちらの本によるとヒューマンエラーの定義は、
「ある行動があり、その行動が期待される結果から外れてしまうこと。それは偶然そうなったものを除く。」
とあります。
重要なのは、エラーが発生する原因が必ず存在し、その原因を探るために行動を理解することが必要だという点です。
行動モデル
人の行動を理解するための鍵となるのが、「B = f(P, E)」という行動モデルです。
これは、行動(B)は個人(P)と環境(E)の要因によって決定されるというものです。
このモデルを深く理解するために、以下の3つの行動モデルについて説明していきます。
レヴィンの行動モデル
人の行動は、個人(Person)の要因と環境(Environment)の要因によって決定されます。
この2つの要因を分けて考えることで、なぜエラーが起きたのかをより明確にすることができます。
例えば、疲労やストレスといった個人的な要因が大きな影響を与えることもあれば、人員不足や作業環境といった外的な要因もエラーの原因になります。
コフカの行動モデル
環境には物理的な空間と心理的な空間が存在し、人間の行動は、この心理的な空間に基づいて決定されます。
物理的な事実よりも、自分の頭の中での作られた認識が行動の決定に影響を与えるという点がこのモデルのポイントです。
例えば、点滴の指示が「(〇〇)10ml」と記載されているとき、
「)」を1だと誤認し、自分の頭の中で「〇〇を110ml入れる」と認識してしまうといったことが起こり得ます。
天秤モデル
人は、最も都合の良い行動を選択する傾向があります。
医療現場では、スピードが最優先になる場面も多く、結果として「最善」ではなく「最も楽」な選択をしてしまうことがエラーの原因となることがあります。
この場合、最善ではない選択をした自覚はあります。
例えば、ある処置中「これくらいなら大丈夫か。」と起こりうるリスクと天秤にかけた末に、手順を省いてしまうことがあるのです。
これはベテランの人に起こりやすい行動ですね。
以上の3つの行動モデルは、単独ではなくそれぞれリンクしており、人の行動がどのように決定されるかを理解するための手助けとなります。
ヒューマンエラー対策
人の行動のメカニズムについてわかってきたところで、次にヒューマンエラーへの対策を見ていきます。
本書では、エラーを防ぐための4つの戦略的アプローチが紹介されており、それをさらに11の段階に分解しています。
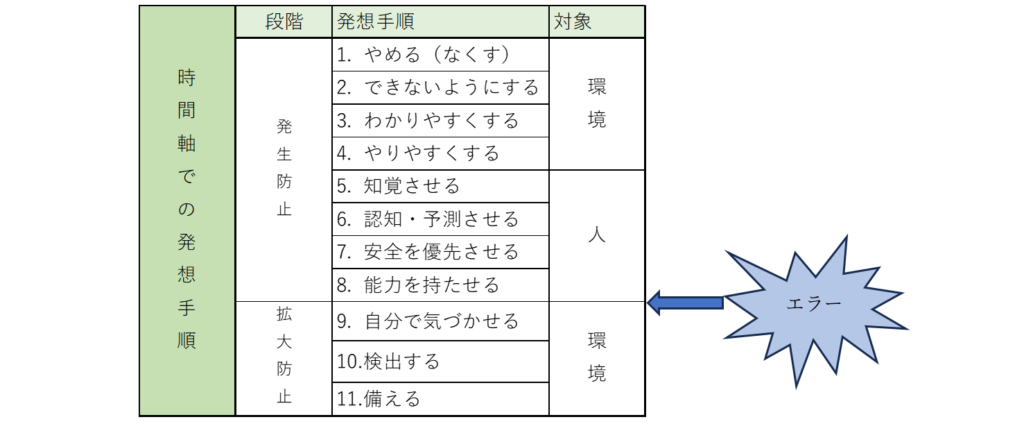
上の表は、その11段階の対策と、それぞれがどの段階に属するかを示したものです。
時間軸で見ると、1~8はエラーを未然に防ぐ対策で、9~11はエラーが発生した後その影響の拡大防止の対策です。
そして、右側に「環境」や「人」に対してどのようなアプローチを取るべきかが示されています。
では、エラー発生防止対策1〜8、拡大防止対策9~11について例を交えながら順に解説していきます。
- やめる(なくす):エラーの原因となる行動や手順を完全にやめることが最も効果的です。例えば院内で採用している薬の種類を減らしたり、針刺し防止のために針が引っ込む安全装置付きのものを使ったりすることでエラーの発生はかなり防ぐことができます。
- できなようにする:エラーを物理的に防止する方法です。例えば、栄養剤を注入するシリンジ(注射器)は、静脈点滴のルートには繋がらないよう、その先端が異なる形状になっています。
- わかりやすくする:手順書のデザインや使う言葉を工夫して、誰でもすぐに理解できるようにすることがエラー発生防止に繋がります。
- やりやすくする:複雑な手順を簡単にしたり、物の配置を変えることでエラーの発生を抑制します。急な処置に備えて、事前に処置物品の準備を整えておくこともエラー防止に効果的です。
- 知覚させる:加齢に伴う衰えや、自分の体調不良を自覚していることで、仕事を他の人に頼んだり、休息をとったりというエラー防止の対策を取ることができます。
- 認知・予測させる:どのような状況でエラーが起こりやすいかを共有し、事前に予測させることで、エラーが発生する前に対策を取ることができます。
- 安全を優先させる:患者の安全を最優先に考え、「何かおかしい」と思ったらストップしたり、分からないということを隠さず正直に伝えることも重要です。
- 能力を持たせる:十分な知識とスキルを持つことがエラーを防ぎます。例えば、先に話した点滴指示のエラーについても、『その薬剤を110ml入れることはあり得ない』という知識を持っていれば、エラー発生は防ぐことができます。
- 自分で気づかせる:チェックリストの活用や定期的な振り返りを実施することで、起きてしまった エラーに気づきやすくなります。駅員さんの指差し呼称もこれに当たります。
- 検出する:エラーが発生しても、早期に検出することが重要です。例えば、病院で採用されている点滴のバーコード認証は、違う患者さんの点滴をつなごうとした際に間違いに気づくことができるシステムです。これにより、エラーが深刻な問題になる前に対処できます。
- 備える:エラーが発生した場合でも、その影響を最小限に抑えるための備えをしておく必要があります。例えば、事故発生時のフローを事前に作成しておくことが大切です。
チームでのエラー対策
医療現場では、個人としてのエラー防止策だけでなく、チーム全体での対策も重要です。
チーム内のコミュニケーションの質やリーダーシップの在り方が、エラー発生に大きな影響を与えることがあります。
例えば、情報の伝達ミスや判断ミスがエラーを引き起こすことがあるため、報告・連絡・相談の徹底や定期的にカンファレンスを行うなど、チーム全体でのエラー防止意識を高めることが必要です。
また、本の中に『まず、あいさつ』と書かれているのが印象的で、強く共感しました!!
挨拶すらしない医師や看護師はたくさん見てきましたし‥
当然そんな人たちがいる現場では、円滑なコミュニケーションが取れず、ヒューマンエラーの発生率が上がりますよね。
エラーの責任
最後に重要なポイントは、エラーが発生した際にそれを個人の責任にするのではなく、システム全体での問題として捉えることです。
個人のミスを責める職場では、さらなる重大なエラーが発生する可能性が高くなります。
システム全体を見直し、科学的なアプローチで人間の行動を理解し、組織全体でエラーを防ぐ仕組みを作ることで『安全』に近づくことができるのです。
職場での対策
では、今までの考えに沿って、先日起きた『経管栄養投与後2時間後の血糖測定忘れ』という事故について分析してみます。
エラーの原因としては『この日はスタッフが少ない体制であったこと。利用者は入浴日だったため、経管栄養終了が遅くなり、測定時間が他の利用者と違ったこと。』
という報告でした。
行動モデル
このヒューマンエラーの原因をより深く理解するため、まずは3つの行動モデルに当てはめて分析していきます。
レヴィンの行動モデル(B = f(P, E))
- 個人要因(P):
スタッフが少なく仕事に追われたため、過度にストレスがかかりエラーを誘発しやすい状況が生まれていたと考えられます。 - 環境要因(E):
スタッフの不足により、血糖測定を確認する「もう一人の目」が不足しており、忘れたことに気づくことができませんでした。また、この日は経管栄養の終了時間が遅れたため、ルーティンと異なるタイミングでの測定であったことが、測定忘れにつながった可能性があります。
コフカの行動モデル
血糖測定の物品が目に付きにく場所にあり、忙しさがストレスとなって注意が散漫になった結果、血糖測定するという認識が薄れてしまった可能性があります。
天秤モデル
人は特に忙しい時やストレスが多い時には、効率的な行動を優先する傾向があります。
今回の血糖測定ミスも、忙しい時間帯で時間を短縮することを優先した結果、確認作業が省略され、ミスが発生した可能性があります。
また、この利用者さんは血糖の変動がほとんどなかったため、「省いても大丈夫。」と考えてしまった可能性もあります。
ヒューマンエラー対策
次に、行動の分析に基づいたヒューマンエラー対策について考えます。
- やめる(なくす):最も効果的な対策は、エラーの原因となる行動を排除することです。今回の場合、血糖測定のプロセス自体を見直し、必要な手順を減らすことが効果的な対策となります。
- できないようにする:血糖測定が行われない限り次の処置が進められないように、電子カルテのロック機能を導入することが考えられます。
- わかりやすくする:血糖測定に関する手順や入浴日のルールをわかりやすく整理し、視覚的に確認できるようにすることも効果的です。
- やりやすくする:忙しい環境でも忘れず実施できるように、物品を気づきやすい場所に配置し簡単にアクセスできるようにします。また、時間を取らずに操作できる測定機器を導入すると、作業効率が高まります。
- 知覚させる:スタッフが忙しさからストレスを抱えやすいことを自覚していない可能性があるため、本人に自覚してもらい効果的に休憩を促します。
- 認知・予測させる:経管栄養の遅れでルーティンの変更が予想される場合、朝礼時に情報を共有し、血糖測定のスケジュールが影響を受けることを把握できるようにします。
- 安全を優先させる:もしかしたら、他のスタッフが「時間がずれてるけど測定したかな?」と思ったかもしれません。この違和感を感じたら、遠慮することなく安全を最優先させ、声かけや確認作業をすることでエラーを防ぐことができます。
- 能力を持たせる:スタッフが血糖測定の重要性や手順をしっかりと理解できるよう、定期的な研修や訓練を実施します。
- 自分で気づかせる:チェックリストを活用して、スタッフ自身が血糖測定を忘れに気がつくことができるにします。
- 検出する:エラーが発生した場合でも、早期にそれを検出できるよう、測定が終わっていない場合には電子カルテにお知らせが表示されるようなシステムを導入します。
- 備える:血糖測定忘れが発生した場合の対応を明確にマニュアル化しておきます。エラー発生時に迅速に観察や処置を行うことで、その影響を最小限に抑えることができます。
実際の報告書の今後の対応策は、『測定をチェックリストに記入しておき、忘れないようにする。情報共有して確認し合う。』という内容だけでした。
しかし、組織の仕組みや電子カルテのシステム上可能かはさておき、このように行動を分析することで更に多くの対策案を考えつくことができました。
感想など
今回はこちらの本の内容を中心にまとめています。
学んだ内容を活かして、職場でのヒューマンエラー防止に向けた取り組みの一環として、勉強会を開催するつもりです。
最近、仕事の残業は減りましたが忙しさは続いています。
9月に入って勉強は週20~23時間、いまだ岡野の化学学習中ですが、日本語で特許を読むことも進めています。
以前は訪問の合間に、特許など医療関係のものなら不自然なく見たりできていましたが、忙しいこともあり、また、今回の医療安全のように仕事でも日々勉強が必要で、そんな時間は中々取れません。(本当はできなくて当たり前なんですが‥^^;)
このようにブログにまとめることで職場でも活かせるよう、引き続き看護的な内容も含めて書いていこうと思います。
参考文献:
河野龍太郎. 医療現場のヒューマンエラー対策ブック. 三松堂, 2018


コメント